Recentemente, a Organização Mundial de Saúde (OMS) classificou uma nova variante do SARS-CoV-2 como preocupante. A nova variante, denominada ômicron (B.11.539), foi identificada pela primeira vez por uma sólida rede de sequenciamento genético na África do Sul e relatada à OMS. Esta variante única é a mais fortemente mutante até o momento, incluindo mais de 50 mutações identificadas, mais de 30 das quais estão na proteína spike.
Por que a variante ômicron é tão preocupante?
Um estudo preliminar da variante ômicron indica que ela evoluiu significativamente em relação à versão original do vírus, que foi identificada pela primeira vez na China em 2019. Isso significa que existe uma maior probabilidade de que a nova variante possa reinfectar aqueles que já tiveram covid-19 ou escapar à imunidade gerada pela atual primeira geração de vacinas. Essa variante poderia retardar drasticamente a recuperação da pandemia mundial, resultando em impactos sociais e econômicos alarmantes.
Sua estrutura é o principal motivo pelo qual a variante ômicron suscita maior preocupação com a evasão e a transmissibilidade imunológica, mesmo entre indivíduos vacinados. Suas mutações de domínio de ligação a múltiplos receptores (RBD) e domínio N-terminal (NTD) estão associadas à resistência aos anticorpos neutralizantes, e espera-se que as mutações de clivagem da protease permitam uma entrada celular mais fácil ou um aumento da transmissão. De fato, vários estudos mostraram que essas mutações afetam a capacidade do sistema imunológico de neutralizar o vírus SARS-Cov-2 mutado e podem até mesmo reduzir em dez vezes a neutralização imunológica.
A nova variante foi descoberta originalmente na África do Sul com casos identificados na Austrália, na Europa, no Canadá, na Ásia e recentemente nos Estados Unidos. No entanto, vários especialistas acreditam, com base na experiência anterior com a propagação da variante delta, que a ômicron já percorreu grande parte do globo. Embora existam fármacos com pequenas moléculas, por exemplo, nafamostato, mesilato de camostato, que visam proteínas não spike do SARS-CoV-2 e provavelmente permanecerão eficazes para a ômicron, o desenvolvimento de uma vacina sustentável para as variantes atuais e futuras é crucial para acabar com esta pandemia.
O papel da proteína spike
Em resumo, a proteína spike (S) do vírus SARS-CoV-2, conforme mostrado na figura abaixo, é o antígeno principal visado pela primeira geração de vacinas para covid-19, porque ela permite que o vírus SARS-CoV-2 entre nas células humanas. As vacinas atuais de RNA mensageiro neutralizam a proteína S, codificando-a como o antígeno.
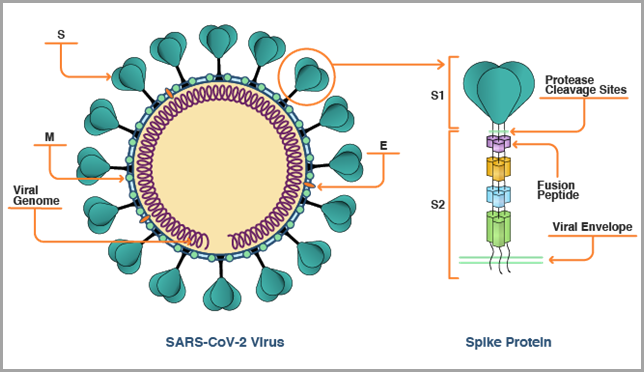
A rápida evolução do vírus SARS-CoV-2 está forçando os pesquisadores a avaliar se a proteína S sozinha é um antígeno adequado para a concepção das vacinas. Com um portfólio inicial de vacinas e terapias sendo implantadas para conter a pandemia, os cientistas devem agora considerar tudo o que foi aprendido nos últimos dois anos sobre nossa resposta imunológica ao vírus SARS-CoV-2, quais respostas se correlacionam com a imunidade protetora, e que relevância esses estudos têm para o desenvolvimento de vacinas de segunda geração que potencialmente precisarão se expandir ou se afastar do alvo da proteína S em constante mutação.
O caminho para alcançar a imunidade sustentada
Vários fatores determinam como os humanos desenvolvem a “imunidade protetora”, especialmente contra um vírus em evolução e mutação, como o SARS-CoV-2. Idealmente, gostaríamos de alcançar uma resposta imunológica que pudesse reconhecer e desativar coisas como a invasão de vírus e bactérias. A imunidade protetora inclui imunidade humoral e celular. As respostas imunológicas ao SARS-CoV-2 relatadas em alguns estudos recentemente publicados são mostradas na tabela abaixo. As respostas de anticorpos e células T às proteínas covid-19 em pessoas que sobreviveram à infecção parecem amplas, mas não completas. Essas respostas visam principalmente as proteínas estruturais do vírus (S, nucleoproteína, proteína de membrana). Um subconjunto dessas respostas é provavelmente responsável pela imunidade protetora.
| Imunidade humoral | Imunidade celular | ||||
| Antígeno proteico | IgG* | IgA* | Célula T CD4 | Célula T CD8 | Célula T de memória |
| Protease tipo 3C | + | + | |||
| Proteína S | + | + | + | + | + |
| Nucleoproteína | + | + | + | + | + |
| Proteína de membrana pequena do envelope | + | ||||
| Proteína de membrana | + | + | + | + | |
| Proteína Orf3 | + | + | |||
| Proteína Orf6 | |||||
| Proteína Orf7a | + | ||||
| Proteína acessória 7b | + | ||||
| Proteína Orf8 | + | + | + | ||
| Proteína Orf10 | |||||
*Inclui anticorpos neutralizantes contra a proteína S
O antígeno da proteína S cobre a superfície do vírus, facilitando a detecção do sistema imunológico e constitui um alvo ideal para a imunidade protetora. No entanto, algumas respostas imunológicas humorais e celulares mostradas na tabela acima têm como alvo os antígenos SARS-Cov-2 diferentes da proteína spike. Essas observações, juntamente com o surgimento de variantes virais e novas infecções, sugerem que uma vacina focada em respostas imunológicas contra um único antígeno (ou seja, a proteína S) pode não proporcionar a ampla imunidade necessária para uma vacina eficaz. Esses tipos de anticorpos neutralizantes costumam ser uma parte necessária das respostas imunológicas protetoras, mas não são suficientes para estabelecer uma imunidade durável. É necessário estudar mais profundamente se as respostas humorais e celulares contra outros antígenos do SARS-CoV-2 fornecem imunidade protetora ampla.
Quais lições podemos aprender sobre como obter a imunidade sustentada das vacinas contra a influenza?
Embora não entendamos completamente a imunidade protetora na infecção por SARS-CoV-2, estudos recentes sobre a vacina contra o vírus influenza A (IAV) fornecem algumas informações úteis. A imunização com a proteína da matriz do IAV (M2e) ou nucleoproteína (NP) produz imunidade protetora. Os pesquisadores da vacina para covid-19 podem tentar direcionar tanto a proteína S do SARS-CoV-2 altamente variável quanto uma proteína do SARS-CoV-2 única e conservada, como a ORF8. Embora a proteína ORF8 esteja atualmente descaracterizada, ela pode ser um novo alvo antigênico conservado para vacinas de segunda geração contra o SARS-CoV-2.
Um pequeno número de vacinas clínicas e pré-clínicas atuais utilizam vírus inativados (IV) inteiros ou vírus vivos atenuados (LAV), que devem apresentar uma ampla variedade de antígenos ao sistema imunológico. Um número ainda menor de vacinas multiepítopos/multiantígenos está em desenvolvimento e precisam de dados clínicos. Embora dados preliminares sugiram que é possível alcançar níveis aceitáveis de proteção, as causas da redução de anticorpos neutralizantes não estão claras e mais pesquisas são necessárias para entender melhor a imunidade protetora.
Um vírus em evolução requer novos tratamentos
As vacinas atuais contra o SARS-CoV-2 que visam exclusivamente a proteína S representam uma etapa inicial importante para o desenvolvimento de terapias antivirais e vacinas de próxima geração. A rapidez e eficácia com que elas foram criadas não têm precedentes. Mesmo com as novas variantes como Delta, os dados mostram que as vacinas reduziram drasticamente as hospitalizações e mortes. No entanto, como o vírus continua sofrendo mutações e evoluindo, visar apenas a proteína S pode não ser suficiente para a imunidade protetora. Esperamos uma abordagem mais abrangente que possa incluir vários tipos de vacinas combinadas com terapias antivirais visando uma variedade mais ampla de antígenos que realmente detenham a propagação viral.
Deseja ficar atualizado sobre as informações e recursos mais recentes sobre a covid-19? Visite nossa página de recursos contra a covid-19 para obter informações exclusivas, publicações revisadas por pares e dados para acelerar sua pesquisa sobre a covid-19. Além disso, inscreva-se no blog do CAS para obter atualizações e insights contínuos.
