Los casos de COVID-19 crecen en todo el mundo y la subvariante BA.5 de ómicron es actualmente la cepa dominante en Estados Unidos. La variante BA.5 de la COVID sigue mutando, aumentando su propagación y evadiendo la respuesta del sistema inmunitario. Un estudio reciente en versión pre-print muestra que las reinfecciones presentan riesgos importantes para la salud y que es posible que las nuevas variantes se vean menos afectadas por la acción de los anticuerpos monoclonales (mAbs) terapéuticos. En esta entrada del blog se exploran algunas mutaciones clave que incrementan la transmisión, escapan a la acción de los anticuerpos protectores y multiplican las reinfecciones.
Las mutaciones aumentan la tasa de infección
La proteína de la espícula desempeña un papel crucial en la entrada del virus en el organismo, de ahí que muchas de las vacunas para la COVID la utilicen como diana y traten de neutralizarla. Sin embargo, las mutaciones recientes que esta proteína ha experimentado en las variantes de ómicron (BA2.12.1, BA.4 y BA.5) sugieren la presencia de algunos cambios críticos que aumentan la transmisión.

Como se puede ver en la figura 1, estas tres nuevas cepas comparten algunas mutaciones clave que alteran parte del dominio de unión al receptor. Esta es la región de la proteína de la espícula que se une a las células y posibilita la infección, lo que la convierte en un objetivo esencial para los anticuerpos protectores.
La mutación F486V presente en BA.4 y BA.5 reduce la capacidad de la espícula de unirse al receptor vírico. La mutación de reversión R493Q, sin embargo, restablece la unión con el receptor y, con ella, la capacidad de replicación.
Las mutaciones aumentan la resistencia al tratamiento
Mientras que algunas mutaciones aceleran la propagación del virus, otras hacen que se vea menos afectado por los tratamientos actuales. Las mutaciones de L452 pueden reforzar la unión del virus con la célula, con lo que se oculta y esquiva a los anticuerpos que combaten la enfermedad e intentan bloquearlo. Los investigadores creen que esta mutación en L452 es la respuesta del virus de la COVID-19 ante la inmunidad provocada por los enormes picos de infección de la variante ómicron que se registraron hace unos meses. Las subvariantes BA.4 y BA.5 también contienen una mutación del dominio del terminal N, Del69-70, de la que se sabe que altera la afinidad de unión e inutiliza un sitio de unión del anticuerpo. Las mutaciones F486V y R493Q pueden contribuir también a la evasión inmunitaria, ya que impiden la unión del anticuerpo y reducen la eficacia de los anticuerpos monoclonales, lo que, en última instancia, aumenta la resistencia al tratamiento.
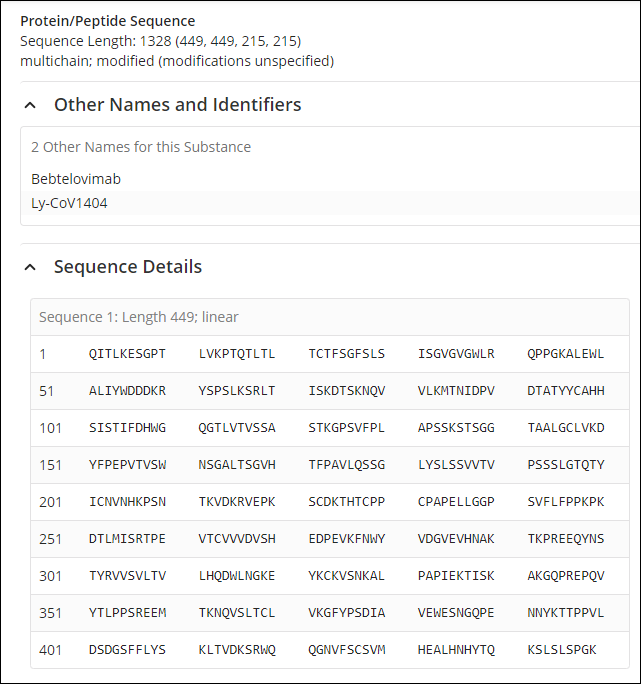
Bebtelovimab (CAS Registry Number: 2578319-11-4) es el único anticuerpo monoclonal con autorización clínica para el tratamiento de las infecciones por BA.2.12.1, BA.4 o BA.5 cuya efectividad se ha mantenido contra estas nuevas subvariantes. Bebtelovimab es un anticuerpo monoclonal de inmunoglobulina G-1 humana (variante).
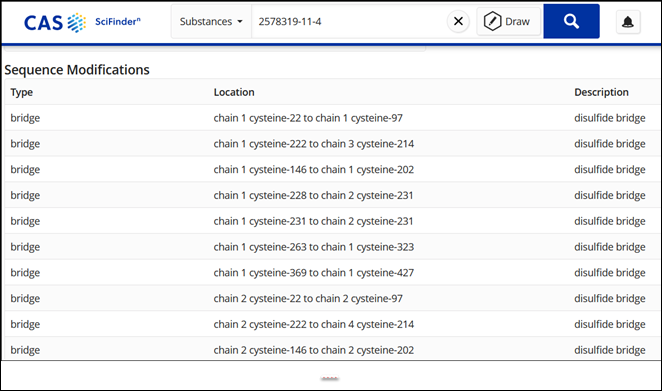
Una búsqueda de sustancias en CAS SciFindern revela que este tratamiento contiene cuatro secuencias de proteínas, dos polipéptidos idénticos de cadena pesada integrados por 449 aminoácidos y dos polipéptidos idénticos de cadena ligera formados por 215 aminoácidos. Las secuencias y modificaciones se pueden ver en CAS SciFindern como se muestra en las figuras 2 y 3.
Un artículo publicado recientemente en The New England Journal of Medicine muestra que las subvariantes BA.2.12.1, BA.4 y BA.5 escapan a la acción de los anticuerpos neutralizantes inducidos tanto por la vacunación como por la infección. Ha revelado que los valores de anticuerpos neutralizantes frente a las subvariantes BA.4 o BA.5 y frente a la subvariante BA.2.12.1 (en menor medida) son inferiores a los encontrados para las subvariantes anteriores, BA.1 y BA.2. Estos hallazgos contextualizan los picos de infección causados por las subvariantes BA.2.12.1, BA.4 y BA.5 en poblaciones con altas tasas de vacunación y de infección previa.
Más allá de las mutaciones de la proteína de la espícula
Aunque BA.4 y BA.5 son idénticas entre sí en cuanto a las mutaciones de la proteína de la espícula, tienen, fuera de esta, algunas mutaciones comunes y otras diferentes. Estas mutaciones afectan a la replicación vírica, la tasa de infección y la resistencia al tratamiento. Tanto BA.4 como BA.5 revierten dos mutaciones al virus original, Orf6:D61 y NSP4:L438. Los investigadores creen que estas mutaciones afectan a la replicación. La proteína residente Orf6 de Orf6:D61 mejora la replicación vírica reduciendo la expresión de proteínas, enzimas y varias señales. La proteína residente NSP4 de NSP4:L438 participa en la formación de una vesícula con una membrana doble que también podría mejorar la replicación del virus.
BA.4 presenta dos mutaciones, L11F en Orf7B y P151S en la proteína de la nucleocápside (N), cuyo efecto en los test de antígenos que detectan la proteína N aún no se ha establecido. Se cree que tanto la mutación de Orf7B como la de la proteína N contribuyen a la evasión inmunitaria. La mutación de la proteína N también podría afectar a la estabilidad del virus e incrementar su capacidad de replicación. BA.5 contiene una mutación D3N relativamente poco frecuente en la proteína de la membrana (M). La proteína M desempeña un papel importante en la supresión inmunitaria, además de rodear al virus, lo que aumenta su capacidad para invadir las células y su transmisibilidad.
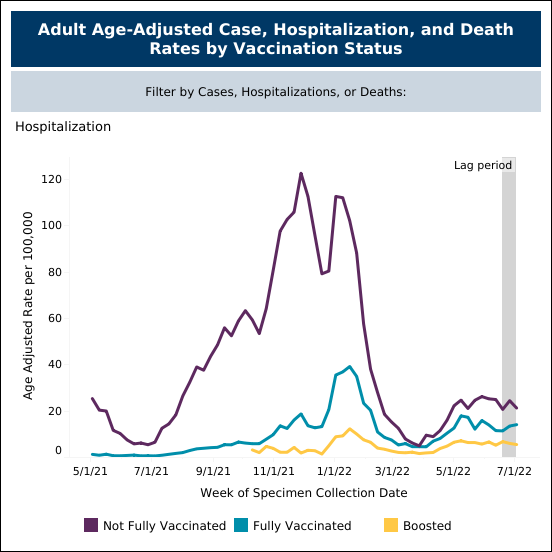
Las vacunas han demostrado ser eficaces para prevenir la hospitalización
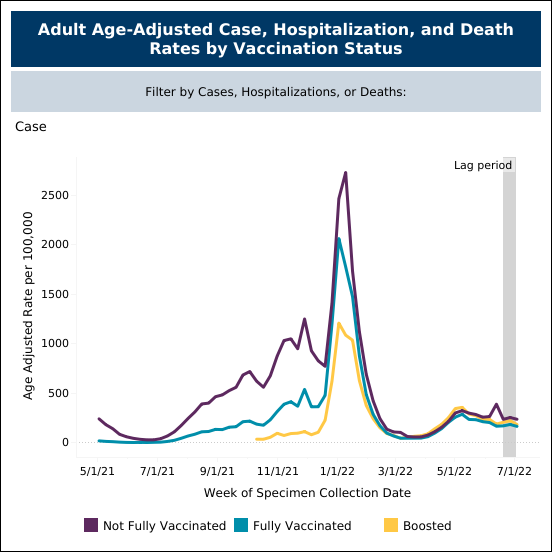
Las vacunas actuales para la COVID-19 ofrecen una protección mínima contra las infecciones sintomáticas, como se puede ver en los datos del Departamento de Salud de Minnesota, que indican que los individuos con la pauta de vacunación completa tenían casi las mismas probabilidades de infectarse que los no vacunados (figura 4) en junio y julio, cuando la propagación de la variante BA.5 estaba en máximos. Sin embargo, cuando se examinan las tasas de hospitalización, las diferencias son claras: las cifras de hospitalización son significativamente superiores en la población no vacunada (figura 5).
Las vacunas actuales ofrecen una buena protección frente a algunos síntomas graves y ayudan a prevenir la hospitalización y la muerte. La inmunidad generada por estas vacunas ayuda al sistema inmunitario de los pacientes a luchar contra el virus, con lo que reduce las probabilidades de que desarrollen síntomas graves y deban ser hospitalizados.
En un artículo publicado en The New England Journal of Medicine, se analiza la efectividad de las vacunas de la COVID-19 actuales frente a las variantes BA.1 y BA.2. Esta inmunidad cruzada se ha detectado desde el principio de la pandemia. Los datos sugieren que las vacunas de la gripe, el sarampión, la neumonía y la poliomielitis pueden ofrecer cierto grado de protección frente a la infección por el SARS-CoV-2. Según la Clínica Mayo, en las personas que se vacunaron frente a la neumonía el año pasado, el riesgo de infección por COVID-19 se redujo en un 28 %. También se observó una reducción del 43 % del riesgo de infección por COVID-19 en las personas que se vacunaron frente a la poliomielitis.
Próximos pasos: ¿cuál debe ser la estrategia futura?
La pandemia de COVID-19 no se está ralentizando, ya que el virus sigue mutando y evolucionando en todo el mundo. Como ya se ha mostrado, las vacunas actuales ofrecen un alto grado de eficacia contra los síntomas graves y previenen la hospitalización y la muerte. Sin embargo, el agotamiento de la población en lo tocante a la COVID ha hecho que muchas personas no se administren las dosis de refuerzo recomendadas. Si una persona cumple los requisitos, pero aún no tiene la dosis de refuerzo, debería administrársela lo antes posible. El uso de una mascarilla de alta calidad en entornos cerrados y masificados también ayudará a controlar las infecciones sintomáticas.
Tanto Pfizer como Moderna han desarrollado vacunas basadas en la nueva variante BA.1 que deberían estar disponibles en Estados Unidos en el otoño de 2022. Sin embargo, la protección limitada que la infección previa por BA.1 proporciona frente a las nuevas variantes plantea dudas sobre la utilidad real de estas vacunas de segunda generación. En el futuro se necesitarán nuevas tecnologías vacunales combinadas con terapias antivirales que usen como diana una gama más amplia de antígenos para detener la propagación del virus.
