Actualizado el 22 de diciembre de 2020
Las recientes y prometedoras noticias sobre la eficacia y seguridad de las vacunas frente a la COVID-19 suponen una luz al final del túnel de esta pandemia, que ha truncado la normalidad en todo el mundo durante el año 2020. Dos vacunas de ARNm —una de Pfizer/BioNTech y otra de Moderna— acaban de recibir la Autorización de uso de emergencia (EUA) en Estados Unidos y su uso también se ha autorizado en el Reino Unido y Canadá. Además de estas dos, hay otras muchas vacunas candidatas que las siguen a corta distancia. Sin embargo, ante la expectativa de que varias vacunas estén disponibles para la población en los próximos meses, para muchas personas esta esperanza viene acompañada de multitud de preguntas. A continuación, responderé a algunas de las preguntas científicas más frecuentes sobre las actuales vacunas candidatas frente a la COVID que he recibido y señalaré los recursos fundamentales para obtener información adicional. Aprovecho esta ocasión para señalar también la importancia de compartir fuentes de información exactas y contrastadas científicamente —como estas— a fin de ayudar a tomar decisiones fundamentadas con respecto a la vacunación.
¿Qué tipos principales de vacunas para la COVID-19 se encuentran en fase de desarrollo?
Actualmente, se están desarrollando en todo el mundo más de 200 vacunas candidatas para la COVID-19 basadas en plataformas vacunales diferentes. Todas las vacunas funcionan de forma parecida: inoculan en el organismo humano un patógeno debilitado o no causante de la enfermedad (o antígeno) similar en estructura al patógeno causante de la enfermedad con el objetivo de “entrenar” al sistema inmunitario humano para reconocer ese patógeno específico y responder a él de manera eficaz una vez expuesto al patógeno real. Sin embargo, las distintas plataformas vacunales difieren en lo que respecta al antígeno que utilizan y a la forma en que introducen el antígeno para iniciar la respuesta inmunitaria del organismo.
Las vacunas de ARN mensajero (ARNm) son relativamente nuevas en el campo de la investigación de vacunas. A pesar de ello, esta tecnología ya ha demostrado ser muy prometedora en el caso de las vacunas frente al virus del Zika y el citomegalovirus. Las vacunas candidatas de Pfizer/BioNTech (BNT162b2) y Moderna (mRNA-1273) —las primeras que previsiblemente estarán disponibles de forma generalizada— utilizan esta plataforma vacunal, y hay más de 20 vacunas de ARNm candidatas en diversas fases de desarrollo.
En lugar de inocular directamente un antígeno activador del sistema inmunitario en el organismo humano, las vacunas de ARNm introducen un fragmento de ARNm con el código genético necesario para que nuestras células fabriquen el antígeno. El ARNm es una biomolécula frágil que se degrada fácilmente a temperaturas elevadas o por la acción de determinadas enzimas humanas. Por este motivo, estas vacunas se deben conservar a temperaturas muy bajas. Asimismo, el ARNm de estas formulaciones vacunales se empaqueta en nanopartículas lipídicas que mantienen su estabilidad y favorecen la penetración del ARNm en las células humanas.
A pesar de que la experiencia con las vacunas de ARNm es limitada, en general se las considera más seguras que las vacunas convencionales que utilizan material vírico, ya que reducen al mínimo el riesgo de introducir agentes patógenos o causar mutaciones genómicas. Además, el proceso de fabricación de las vacunas de ARNm es más rápido, económico y adaptable que el de otros tipos de vacunas, lo que es especialmente importante dada la urgencia de la situación actual de la COVID-19.
Para obtener información detallada sobre las vacunas de ARNm, lea esta entrada del blog reciente; también puede ver el vídeo que figura a continuación, que muestra cómo actúan estas vacunas en el nivel celular.
Las vacunas de vectores víricos no replicantes utilizan un virus que no causa la enfermedad como vector encargado de transportar las instrucciones genéticas para la expresión de la proteína antigénica específica del virus causante de la enfermedad. Antes, este virus transportador se debe modificar genéticamente de modo que no pueda replicarse en el organismo. Un buen ejemplo del uso de esta tecnología de vacunación es la vacuna frente al virus del Ébola, cuyo uso de emergencia se ha autorizado hace poco en la Unión Europea. En la actualidad se están desarrollando alrededor de 30 vacunas candidatas basadas en esta plataforma vacunal, incluidas las más avanzadas, que son las vacunas de AstraZeneca/Oxford (AZD1222) y Janssen (Ad26COVS1). Sin duda, esta tecnología tiene algunas ventajas sobre otras; por ejemplo, la posibilidad de producción a gran escala, con un bajo coste y con unas condiciones de temperatura de almacenamiento y transporte menos estrictas.
Las vacunas de subunidades proteicas se diferencian de las vacunas de ARNm y de las vacunas de vectores víricos no replicantes en que introducen directamente en el organismo las proteínas antigénicas que activan la respuesta inmunitaria, en lugar de introducir la información genética que las células deben utilizar para producir estos antígenos in vivo. La vacuna de la gripe FluBlok es un ejemplo de vacuna autorizada que utiliza esta plataforma. A día de hoy, se están desarrollando aproximadamente 70 vacunas candidatas basadas en esta tecnología vacunal de subunidades proteicas, y más de 10 de ellas se encuentran ya en fase de ensayo clínico.
Las vacunas de virus inactivado se producen mediante la proliferación en cultivo del virus patógeno que, a continuación, se inactiva y se introduce en el organismo. La mayoría de las vacunas antigripales de uso común utilizan esta tecnología. Hoy en día, se están desarrollando unas 20 vacunas candidatas para la COVID-19 basadas en esta tecnología de vacuna de virus inactivado. Esta modalidad, al introducir el virus completo en el organismo, se puede aplicar a una amplia gama de proteínas antigénicas y a menudo imita a la verdadera infección en términos de respuesta inmunitaria. Sin embargo, la capacidad de producción es limitada porque exige instalaciones con un nivel de bioseguridad elevado para la manipulación segura del virus vivo.
En este artículo se ofrece una comparación más detallada de los distintos tipos de vacunas e información adicional sobre el funcionamiento de cada una de ellas.
¿Cómo es posible que la vacuna de la COVID-19 se haya desarrollado tan rápido?
Hasta ahora, las vacunas a menudo tardaban 15 años o incluso más en recorrer el camino del laboratorio al mercado, que incluye el diseño, el desarrollo, las pruebas preclínicas, los ensayos clínicos y la revisión normativa. Por tanto, el hecho de que en menos de un año contemos con varias vacunas de gran eficacia para la COVID-19 ya aprobadas o a punto de serlo es algo extraordinario. Esta velocidad sin precedentes no obedece en absoluto a una falta de rigor en el desarrollo o las pruebas. En el desarrollo de estas vacunas no se ha omitido ningún paso ni se han relajado los estándares normativos. Lo que ha ocurrido es que el proceso de desarrollo se ha podido acelerar porque se han conjugado los factores siguientes: (1) Los investigadores han colaborado y compartido información en una medida nunca antes vista, empezando por los científicos chinos que divulgaron la secuencia genómica del virus SARS-CoV-2 a la comunidad investigadora mundial a principios de enero. (2) Aunque la vacuna de ARNm se considera una tecnología nueva, lo cierto es que el concepto básico surgió en la década de 1990, y la investigación sobre esta tecnología de vacunas de ARNm, que se inició en 2003 con motivo del brote de SARS, se ha aprovechado en gran medida para la COVID-19. (3) El desarrollo de las vacunas para la COVID-19 ha recibido apoyo activo —de carácter tanto financiero como normativo— de los gobiernos de todo el mundo en forma de iniciativas como la Operación Warp Speed, en Estados Unidos, que no solo otorga prioridad a estas vacunas para que completen el proceso normativo con la mayor rapidez posible, sino que también planifica su posterior distribución. (4) La naturaleza generalizada de la pandemia y el enorme interés público hicieron posible reunir participantes en un número suficiente para los diversos ensayos clínicos de última fase que se estaban realizando de forma simultánea.
¿Qué vacunas para la COVID-19 estarán disponibles antes y cuál de ellas es la mejor?
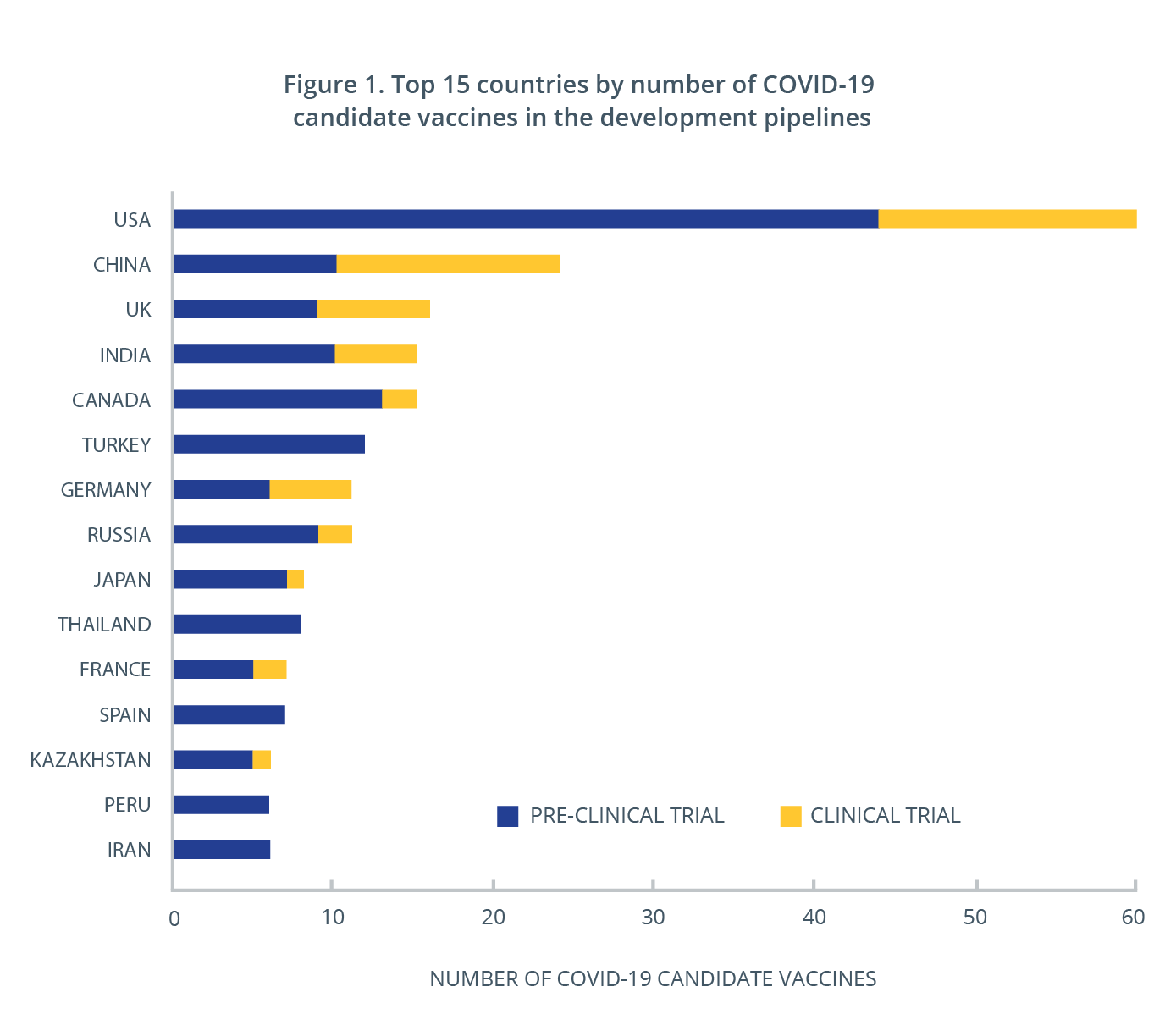
En total, en todo el mundo hay más de 50 vacunas candidatas en fase de investigación clínica y cerca de 170 en fase de evaluación preclínica. Más de 30 países han estado trabajando en el desarrollo de vacunas frente a la COVID-19 y al menos la mitad de ellos ya cuentan con una o varias vacunas en fase de ensayo clínico (figura 1). Las primeras vacunas que se prevé que estén disponibles para la población son las vacunas de ARNm de Pfizer/BioNTech y Moderna, cuya distribución se ha aprobado hace poco en Estados Unidos, Reino Unido y Canadá. China y Rusia también han comenzado a distribuir las vacunas que han desarrollado y ambos países han optado por conceder la autorización antes de la conclusión de los ensayos clínicos.
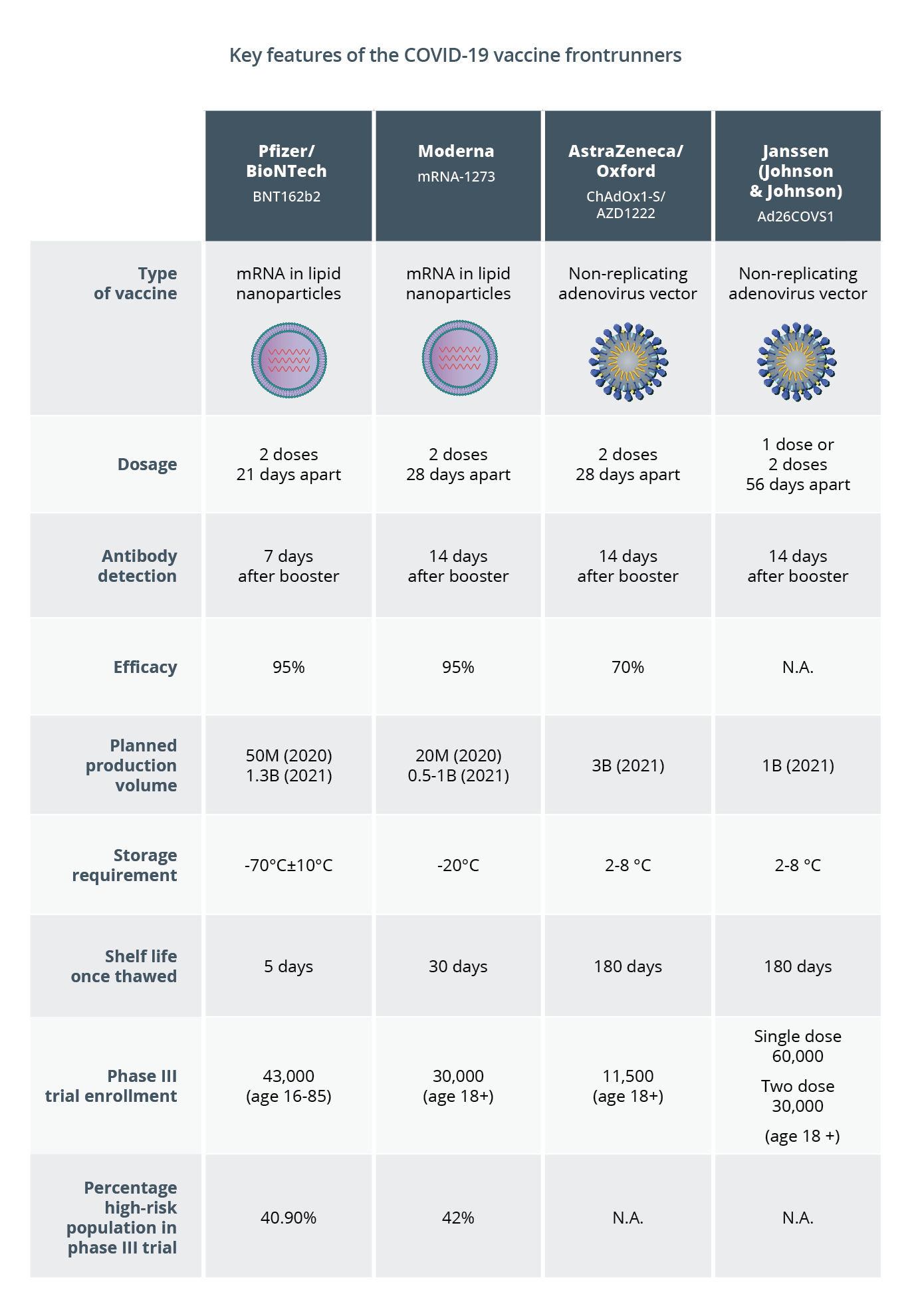
En la tabla siguiente se presentan las características principales de las cuatro vacunas que lideran la carrera, para las que ya se han publicado datos preliminares de eficacia procedentes de los ensayos clínicos de fases avanzadas. Según indican los datos iniciales, estas dos vacunas de ARNm son más eficaces que la vacuna de vector vírico no replicante de AstraZeneca/Oxford. Sin embargo, esta última ofrece algunas ventajas en términos de costes y condiciones de conservación. Además, se espera que otra vacuna de vector vírico no replicante desarrollada por Janssen cuente con un gran número de participantes en los ensayos clínicos y que solo requiera la administración de una dosis, pero los datos de eficacia de esta vacuna todavía no están disponibles.
Hay que señalar, no obstante, que la primera vacuna en llegar al mercado no tiene por qué ser necesariamente la mejor solución a largo plazo para todo el mundo. Además de las vacunas mencionadas, cuya investigación está más avanzada, hay muchas otras candidatas igualmente prometedoras que todavía están en fase de ensayo clínico. Algunas de ellas pueden suponer una alternativa que permita sortear los principales problemas logísticos a los que se enfrentan las primeras vacunas, como la necesidad de administrar varias dosis, las estrictas condiciones de temperatura de conservación, el breve periodo de validez y la posible falta de confianza del público en las nuevas plataformas vacunales.
Estas candidatas adicionales que están actualmente en las fases finales de investigación, en caso de aprobarse, serán especialmente importantes para apoyar los programas de vacunación en lugares donde las infraestructuras físicas, clínicas y de salud pública sean más limitadas. Por ejemplo, la vacuna NVX-CoV2373, desarrollada por Novavax y actualmente sometida a ensayos clínicos de fase 3, es una vacuna de subunidades proteicas, basada en la misma tecnología vacunal que la actual vacuna de la hepatitis B. Parece que esta vacuna candidata, en comparación con las vacunas de ARNm, tiene efectos secundarios más leves, desencadena una respuesta inmunitaria más potente, se puede conservar a temperaturas de refrigeración normales y es posible que genere confianza entre la población en cuanto a su seguridad gracias a que emplea una tecnología conocida. La vacuna ARCT-021 de Arcturus Therapeutics, actualmente objeto de estudios clínicos de fase 2, es otro ejemplo de vacuna de ARNm candidata. Se trata de una vacuna que introduce directamente en las células del organismo una carga útil de ARN autorreplicante, lo que permite administrar una sola inyección con una dosis mucho más baja. Además, gracias a la liofilización, la vacuna ARCT-021 también se puede conservar a temperaturas de refrigeración normales.
¿Cómo se puede saber si las vacunas de la COVID son seguras?
La vacunación se considera uno de los mayores logros médicos de la civilización moderna. Nos ha librado de muchas enfermedades infecciosas mortales que diezmaban las poblaciones en el pasado. Desde el innovador trabajo del pionero Dr. Edward Jenner, quien descubrió la vacuna de la viruela bovina hace ya más de 200 años, la vacunación frente a numerosas enfermedades infecciosas mortales —como el sarampión, las paperas, la rubeola, la poliomielitis, la hepatitis A y B, el virus del papiloma humano (VPH) y la gripe— se ha convertido en un elemento habitual de la atención médica elemental. Salvo por el hecho de que la vacuna para la COVID-19 ha contado con la agilización de las fases de investigación y aprobación, el proceso de desarrollo no difiere del empleado en todas estas vacunas que la mayoría de la población adopta sin reparos.
El proceso completo de desarrollo, evaluación y regulación al que debe someterse toda vacuna antes de ponerla a disposición del público se ha diseñado minuciosamente dando prioridad a la seguridad. Los ensayos clínicos de vacunas son proyectos enormes que exigen reunir grupos numerosos y diversos de voluntarios para determinar la eficacia de la vacuna y descartar problemas de seguridad poco frecuentes a corto y largo plazo. Los abundantes datos existentes sobre el desarrollo de vacunas indican que la mayoría de las reacciones y efectos secundarios graves asociados a ellas se producen en las seis semanas posteriores a la vacunación. Por esta razón, la FDA insiste en la importancia de contar con datos de seguridad procedentes de un ensayo clínico de fase 3 correspondientes a un periodo mínimo de dos meses antes de considerar siquiera la concesión de la Autorización de uso de emergencia (EUA), aunque posteriormente los datos de los participantes se rastreen durante muchos años para comprobar que no surgen problemas a largo plazo.
El tamaño de las poblaciones de los ensayos clínicos de las principales vacunas de la COVID-19 concuerda con el tamaño de los ensayos de otras vacunas anteriores. Los datos del ensayo clínico de la vacuna de Pfizer revelan que, hasta la fecha, se han confirmado 170 casos de COVID-19 entre los 44 000 participantes. De esos casos, 162 se registraron en el grupo de placebo, mientras que tan solo se notificaron ocho en el grupo de personas vacunadas. A su vez, según indican los datos del ensayo clínico de la vacuna de Moderna, en el que participaron 30 000 personas, solo se confirmaron cinco casos de COVID-19 en el grupo de personas vacunadas, mientras que el número de casos en el grupo de personas que recibieron el placebo ascendió a 90. Aunque la mayoría de los participantes en los ensayos experimentaron algunos efectos secundarios como fatiga, cefalea, dolor en el lugar de inyección y dolor muscular, todos ellos fueron por lo general leves y muchos participantes manifestaron que fueron más intensos después de la segunda dosis.
¿Durante cuánto tiempo protegerá la vacuna de la COVID-19?
Todavía no se conoce del todo el grado de la inmunidad adquirida por las personas que han contraído la COVID-19 o las que se han vacunado contra la enfermedad. Los investigadores han señalado que los niveles de anticuerpos en sangre de los pacientes de COVID-19 descienden rápidamente durante las semanas posteriores a su recuperación. Sin embargo, se tiene constancia de que los linfocitos B y T de memoria —capaces de generar una respuesta inmunitaria rápida ante una posible reinfección— perduran durante un periodo mucho más largo. La idea de que estas células pueden aportar una inmunidad más duradera se fundamenta en el hecho de que es muy poco probable que los pacientes recuperados de COVID-19 vuelvan a contraer la enfermedad hasta transcurridos al menos seis meses. Además, los científicos también creen que la inmunidad inducida por la vacuna frente a la COVID-19 puede ser más potente que la producida por la infección vírica natural. Tal afirmación se basa en las primeras pruebas de anticuerpos realizadas en personas inmunizadas con la vacuna de ARNm de Moderna, en las que la producción de anticuerpos fue mayor que la observada en los pacientes recuperados de COVID-19, así como en los datos correspondientes a periodos de tiempo más largos de muchas vacunas de uso generalizado, como las del virus del papiloma humano y el tétanos. Asimismo, por lo que se ha visto hasta la fecha, este coronavirus no muta tan rápido como el virus de la gripe, por lo que es muy poco probable que los investigadores tengan que rediseñar una vacuna para la COVID-19 cada año.
Cabe destacar, no obstante, que la mayoría de los ensayos clínicos de las vacunas frente a la COVID se han diseñado con los objetivos de demostrar que la vacuna investigada es segura y establecer la eficacia con la que previene la enfermedad. Esto quiere decir que los ensayos no tienen por objeto determinar necesariamente si las vacunas previenen la infección por completo. Dicho esto, hasta que se realicen nuevas pruebas el año que viene, no se sabrá si estas vacunas evitan la transmisión del virus por parte de personas infectadas que no hayan desarrollado síntomas. Por tanto, medidas como el uso de mascarillas y el distanciamiento social se pueden seguir recomendando hasta que la población se haya vacunado en una proporción elevada.
Para obtener información más detallada sobre las vacunas y los agentes terapéuticos contra la COVID-19, consulte los recursos de CAS para la COVID-19, que incluyen información científica, conjuntos de datos de acceso abierto e informes especiales.